Patientperspektivet ved multisygdom og polyfarmaci, og hvordan det rummes i sundhedsvæsenet

Kristine H. Bissenbakker1, Anna Birna Almarsdóttir2, Anne Møller1 & Michaela L. Schiøtz3
Hovedbudskaber
At leve med multisygdom – oftest defineret som to eller flere kroniske sygdomme hos samme individ [1] – kan for den enkelte have store negative konsekvenser for hverdagen. Kvalitative studier belyser, hvordan multisygdom kan påvirke både familiære, sociale og arbejdsmæssige aspekter af patienternes liv [2, 3], og hvordan patienter skal navigere i både symptomer, diagnoser, behandlinger og den information, de modtager [2, 4]. Dette kan medføre, at patienter med multisygdom har lav selvrapporteret livskvalitet [5], som yderligere påvirkes af en høj behandlingsbyrde [6].
Behandlingsbyrde kan defineres som det arbejde, patienten skal gøre for at håndtere sine sygdomme [6]. For patienter med multisygdom kan behandlingsbyrden være særligt udtalt, da de ofte følger flere samtidige behandlingsforløb [2, 6]. I et hollandsk kvalitativt studie beskriver patienter med multisygdom behandlingsbyrde som forstyrrelser i hverdagslivet, såsom at være i tidskrævende fysioterapiforløb, eller hvordan og hvornår på dagen lægemidler skal tages [7]. Patienternes oplevede behandlingsbyrde afgøres bl.a. af, om de accepterer de nødvendige behandlingsrutiner, deres sygdomme kan indbefatte, f.eks. at blive afhængig af deres pårørende eller hjemmehjælp [7].
Behandlingsbyrden indbefatter for nogle patienter med multisygdom, at de føler sig som en byrde for deres nærmeste [2], eller at de ikke kan leve deres hverdagsliv, som de ønsker, da deres liv centrerer sig omkring sygdom og behandling uden tid til fritidsaktiviteter og afslapning [7]. For nogle udløser dette depressive symptomer, en følelse af håbløshed eller en modstand mod at gå til lægen og følge behandlinger [7]. Lignende oplevelser ses i et dansk kvalitativt studie, hvor patienter med multisygdom beskriver, hvordan deres behandling påvirker sociale relationer og bidrager til at øge behandlingsbyrden [2]. Patienterne fortæller, at de ofte oplever, at besøg i sundhedsvæsenet og andre aktiviteter relateret til deres sygdom forstyrrer hverdagsaktiviteter, der ellers øger deres livskvalitet [2].
Flere studier viser, at den selvrapporterede livskvalitet hos patienter med multisygdom er omvendt proportional med antallet af diagnoser [5, 8]. I et dansk kvalitativt studie italesætter patienter med multisygdom, hvordan deres sygdomme påvirker deres livskvalitet negativt i relation til deres fysiske formåen, bekymringer om sygdomme og behandlinger, begrænsninger i hverdagen, sociale liv, økonomi og deres selvbillede [9]. Herudover beskriver de ikke at føle sig set og hørt i deres behov og i nogle tilfælde endda føler sig stigmatiseret af omverdenen pga. deres multisygdom [9, 10]. I tråd med dette oplever patienter med multisygdom, at de ikke bliver opfattet som i stand til at udfylde deres rolle i samfundet pga. deres nedsatte funktionsevne [11].
Polyfarmaci – oftest defineret som daglig brug af fem eller flere lægemidler [12] – er ofte en del af at leve med multisygdom og er relateret til problemer med bivirkninger, interaktioner, fald, hospitalsindlæggelser og dødelighed [13-16]. Definitionen indebærer ikke nødvendigvis uhensigtsmæssig medicinering og dækker også over relevant behandling af flere samtidige sygdomme [17]. Lægemiddelrelaterede problemer stiger dog i takt med anvendelsen af flere lægemidler, især er der højere risiko for interaktioner og antikolinerge bivirkninger af lægemiddelbehandling blandt ældre, som kan lede til f.eks. delirsymptomer og øget faldtendens [18].
For den enkelte patient kan polyfarmaci medføre en øget behandlingsbyrde, f.eks. pga. udfordringer med at koordinere lægemiddelindtag eller et økonomisk pres grundet egenbetaling [6]. Polyfarmaci kan også række ud over de praktiske udfordringer og påvirke patienternes selvopfattelse, medføre en følelse af stigma, og lægemidlet kan have bivirkninger, der begrænser patientens hverdagsliv og påvirker patienters holdning til medicin negativt [6, 19].
I et systematisk review af kvalitative studier med fokus på patienternes oplevelse af polyfarmaci fandt man, at patienter ønsker information om de lægemidler, de tager, kontinuitet i behandlingen og generelt har et ønske om at tage færre lægemidler [19]. I et dansk spørgeskemastudie blandt ældre patienter, der fik 10 eller flere lægemidler, fandt man dog, at de fleste deltagere (65%) følte sig tilpas med at tage deres lægemidler, og 79% oplevede, at deres lægemidler var nødvendige [20]. Samtidig rapporterede 85%, at de var villige til at stoppe med at tage et eller flere af deres faste lægemidler, hvis deres læge sagde, de kunne gøre dette. Omkring 10% oplevede, at de tog mindst ét lægemiddel, som ikke længere var nødvendigt [20].
Der er mange faktorer, der påvirker patienternes oplevelse af polyfarmaci, men centralt er fysisk funktionsevne og ønsket om en stabil behandling, hvilket kan påvirke patienternes villighed til at reducere antallet af lægemidler, også kaldet deprescribing [19, 21].
På trods af at vi ved, at det at leve med multisygdom og polyfarmaci kan være komplekst for den enkelte og være associeret med social ulighed [22], oplever patienter med multisygdom problemer i relation til deres kroniske sygdomme, og de modtager ofte ikke støtte fra sundhedsprofessionelle til at håndtere de dilemmaer, de dagligt står over for [2].
Så hvad efterspørger patienter med multisygdom og polyfarmaci fra sundhedsvæsenet? Overordnet ønskes en kontinuitet i behandlingen, da især hospitalsforløb opleves fragmenterede, og nogle patienter oplever at modtage modsatrettede råd [6, 23]. I et nyligt systematisk review med fokus på patienter med multisygdomsperspektiver på det primære sundhedsvæsen fremhæves følgende fem behov [24]: 1) Behandling, der er skræddersyet patientens unikke kontekst, hvilket indbefatter, at den praktiserende læge informerer om, hvordan patientens sygdomme interagerer og ikke kun har fokus på en enkelt sygdom. 2) Inklusion i behandlingsteamet, hvilket omfatter ønsket om, at patientens perspektiver inddrages i behandlingsvalget. Samtidig ønsker patienterne, at deres behandler giver et klart rationale for behandlinger i et letforståeligt sprog. 3) Et behandlerteam, der er i stand til at adressere patienternes komplekse behov. 4) En god relation til deres praktiserende læge, der opretholdes over tid og bygger på gensidig respekt. 5) Let adgang til behandling.
Sidste behov bliver af patienterne påpeget som vigtigt. I flere studier har man desuden fundet, at den nuværende organisering, hvor patienten får en tid til en – ofte kort – konsultation i klinikken, ikke fungerer godt for patienter med multisygdom [24].
Fundene fra det systematiske review underbygges af kvalitative studier fra på tværs af Europa samt Canada og New Zealand, hvor patienter med multisygdom har peget på et manglende holistisk aspekt i forhold til deres behandlinger i primærsektoren [11, 23] og understreget det vigtige i at føle sig hørt, værdsat og tryg [25]. Det indebærer, at man som patient bliver mødt som en hel person med opmærksomhed på konteksten, såsom funktionsevne, begrænsninger i hverdagen og velbefindende [11], og at man modtager støtte følelsesmæssigt og psykologisk [23]. Samme overordnede resultater beskrives i et dansk studie af patienter med multisygdom, hvori man også finder, at patienterne oplever manglende sammenhæng i deres behandlingsforløb, at de foretrækker længere konsultationstider hos deres praktiserende læge, og at patienterne ønsker at blive inddraget i planlægningen af deres behandling [26].
Merode et al har beskrevet, at når patienter oplever, at de er inviteret ind i beslutningstagen for behandlinger, ser det ud til at reducere deres behandlingsbyrde [7]. Herudover understreger det internationale netværk Deprescribing.org gennem flere studier vigtigheden af at involvere patienter og pårørende i fælles beslutningstagen om deprescribing for at opfylde deres præferencer og opstiller retningslinjer for dette [27].
Det, patienter, der lever med multisygdom og polyfarmaci, efterspørger, er ikke nødvendigvis muligt at tilbyde i sundhedsvæsenets nuværende rammer.
De seneste år er der dog i det danske sundhedsvæsen set eksempler på nye incitamentsstrukturer, der går på tværs af den klassiske diagnostiske silotænkning og mere i retning af, hvad patienterne efterspørger. Som eksempel fra primærsektoren kan nævnes et forskningsprojekt inkluderet i overenskomsten mellem PLO og Danske Regioner fra 2023, der undersøger, hvordan længere konsultationer til patienter med kompleks multisygdom i almen praksis fungerer [28, 29].
Målet med den op til 45 minutters lange konsultation er, at lægen og patienten danner sig et overblik over de aktuelle sygdomme. Herunder, hvem der har ansvar for behandling af de enkelte sygdomme, hvilke mål der skal være for opfølgning og behandling det kommende år og en gennemgang af aktuelle medicin. Konsultationen bør foretages af patientens faste læge for at sikre kontinuiteten. Der er desuden lagt op til og honorering af, at den praktiserende læge foretager relevante videokonsultationer med specialister for behandlingen af den komplicerede patient [28, 29].
I hospitalssektoren ses også tiltag, som er målrettet patienter med multisygdom, først med Region Midtjyllands Klinik for Multisygdom i Silkeborg. Senere f.eks. en ny akut geriatrisk afdeling for patienter med multisygdom på Nordsjællands Hospital, og det medicinske fælles ambulatorium på Holbæk Sygehus, der samler den enkelte patients undersøgelser og behandling af flere kroniske sygdomme på samme dag under samme tag. På mange hospitaler anvendes farmaceuter i stigende grad til medicingennemgange ved indlæggelse og udskrivelse og som ressource på plejehjem, hvilket især er relevant for patienter med polyfarmaci.
Polyfarmaci har myndighedernes opmærksomhed grundet den øgede risiko for hospitalsindlæggelser og dødelighed [16]. Regionerne har lægemiddelenheder, der får varig bevilling fra staten, for i samarbejde med almen praksis at udføre medicingennemgange møntet på polyfarmacipatienter. Herudover har Sundhedsstyrelsen i 2022 udgivet 13 anbefalinger til polyfarmaci ved multisygdom [30]. Disse anbefalinger er vidtrækkende og opfordrer til øget samarbejde på tværs af sektorer vedrørende patientens lægemiddelbehandling. Anbefalingerne er bl.a. rettet mod at udvikle og validere patientrettet information til fælles beslutningstagen for at afhjælpe polyfarmaci, der er uhensigtsmæssig ud fra et patientperspektiv. Herudover at patienters medicinering vurderes individuelt under hensyntagen til det samlede sygdomsbillede, medicinliste, funktionsniveau og patientpræferencer. Hvordan disse anbefalinger skal føres ud i livet, er der bud på fra Sundhedsstyrelsen, men det står klart, at der skal arbejdes på en konkret fælles indsats fra de forskellige aktører i systemet. Det første danske symposium for evidensbaseret deprescribing med tværsektoriel og interprofessionel repræsentation konkluderer, at løsningerne på udfordringerne ved polyfarmaci består i at have guidelines til udtrapning af lægemiddelbehandlinger, at prioritere patienters ønsker og at øge sammenhængen i det danske sundhedsvæsen [21].
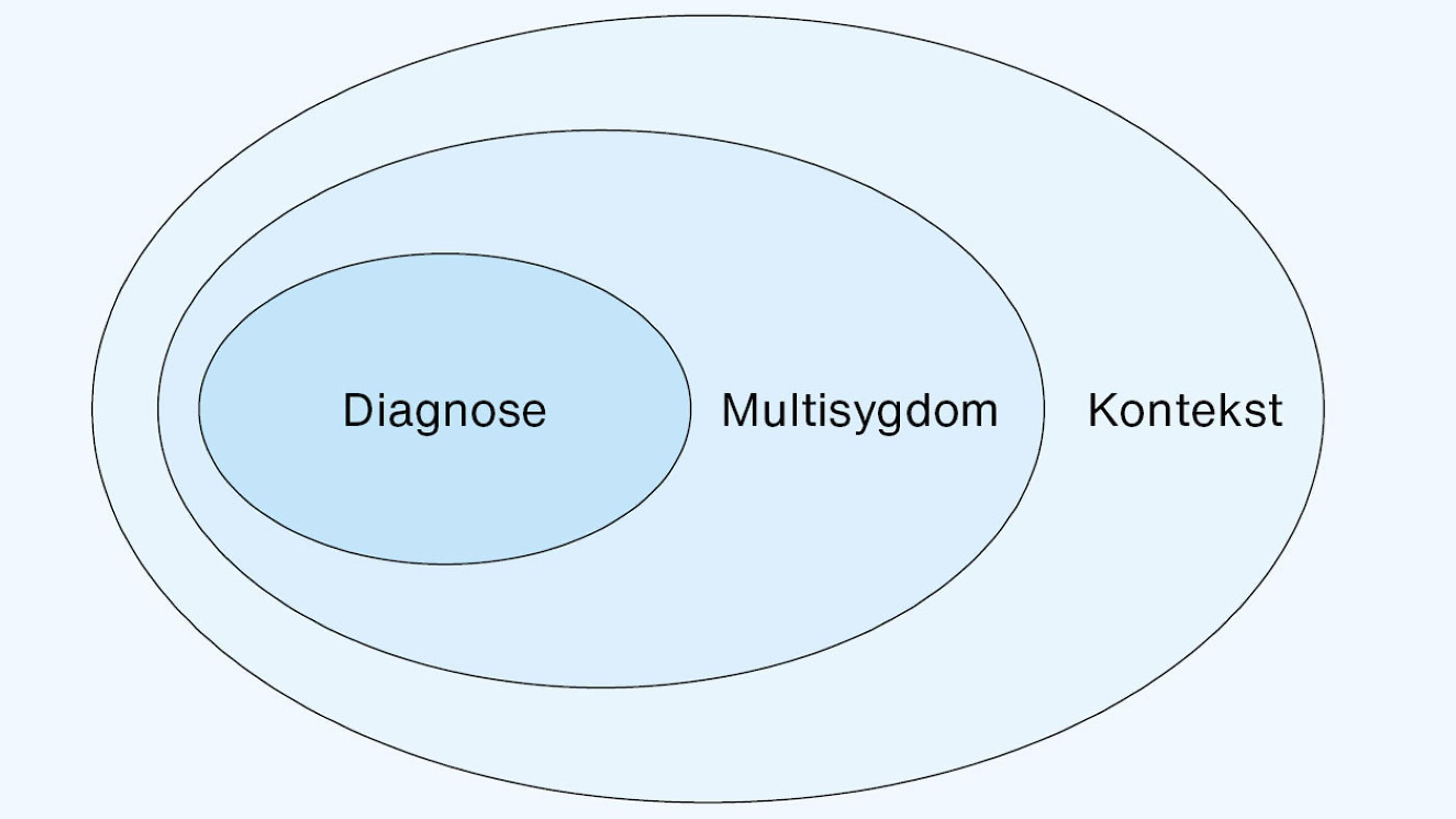
Overordnet bliver det tydeligt, at på trods af de lovende initiativer igangsat for at bedre behandlingsforløb og livskvalitet for patienter med multisygdom og polyfarmaci er der behov for både yderligere udvikling af nye strukturer, tilgange og samarbejdsmodeller i sundhedsvæsenet, der rummer det holistiske aspekt for patienten. Selvom sundhedsvæsenet bevæger sig i retningen mod øget kontinuitet og fokus på sammenhænge mellem patientens diagnoser i stedet for at fokusere på enkeltdiagnoser, kunne den enkelte patients kontekst med fordel yderligere indtænkes i behandlingsforløb og forskning (Figur 1).
Korrespondance Kristine H. Bissenbakker. E-mail: bissenbakker@sund.ku.dk
Antaget 12. september 2023
Publiceret på ugeskriftet.dk 16. oktober 2023
Interessekonflikter ingen. Forfatternes ICMJE-formularer er tilgængelige sammen med artiklen på ugeskriftet.dk
Referencer findes i artiklen publiceret på ugeskriftet.dk
Artikelreference Ugeskr Læger 2023;185:V04230272
Patients living with multimorbidity, and polypharmacy can have difficulties handling the treatment burden they face daily. They often experience disjointed treatment courses and demand a more holistic approach to their multimorbidity and to be involved in decisions about their treatments. In the healthcare system, there are examples of new initiatives that go beyond the classic diagnostic silo thinking. However, this review finds that further development of new structures, approaches, and collaboration models in the healthcare system, as well as research, is still necessary to meet the needs of these patients.