Diagnostik og behandling af cyster på halsen

Mikkel Kaltoft1, Mads Georg Stage1, Tobias Todsen1, 2 & Christoffer Holst Hahn1, 2
Hovedbudskaber
Cyster på halsen ses ikke sjældent, og de repræsenterer typisk udviklingsanomalier eller neoplasier.
Patienterne vil typisk henvende sig med en blød knude på halsen, og det kan ikke altid ved klinisk undersøgelse afgøres, om knuden er cystisk. Patienten bør derfor henvises til en øre-næse-hals- (ØNH)-læge, som ved UL-skanning [1] kan afgøre, om det er en cyste, og hvordan relationen til de anatomiske strukturer er.
Hos børn og unge er cyster på halsen overvejende benigne udviklingsanomalier (laterale og mediale halscyster), mens det hos voksne og ældre i stigende grad kan dreje sig om maligne tilstande. Især cyster lateralt på halsen skal undersøges for malignitet hos patienter over 40 år, da oropharynxcancer kan vise sig som en cystisk lymfeknudemetastase her. Cancer i gl. thyroidea kan også sprede sig som cystiske lymfeknudemetastaser, typisk nedadtil på halsen.
Ved benigne tilstande vil der i mange tilfælde være behov for behandling. Cyster på halsen kan give trykgener, gentagne infektioner eller kosmetiske gener. Behandling er oftest kirurgisk, men i flere tilfælde findes minimalt invasive behandlingsalternativer.
I denne artikel vil vi gennemgå udredning og behandling af de hyppigste typer af cyster på halsen (Tabel 1).
Laterale halscyster er typisk lokaliseret opadtil på halsen anteriort og profund for m. sternocleidomastoideus, lige kaudalt for angulus mandibulae. De opstår i fosterlivet ved inkomplet tilbagedannelse af brankialanlæggene og er den næsthyppigste medfødte tumor på halsen hos børn. De vokser dog langsomt og bemærkes ofte først i tidlig voksenalder. Der kan i nogle tilfælde være fistulering til huden og til svælget [2, 3].
Hos patienter under 40 år er den hyppigste diagnose en benign halscyste [4]. Cystiske metastaser fra papillære thyroideacancere kan dog ses i ca. 5% af tilfældene, hyppigst hos kvinder. Det er således vigtigt, at gl. thyroidea også gennemskannes for en eventuel primær tumor ved UL-undersøgelsen af halsen.
Hos patienter over 40 år skal man udelukke, at det drejer sig om en cystisk metastase fra et planocellulært karcinom i oropharynx. Risikoen for malignitet stiger fra 23% i 40-årsalderen til 82% hos patienter over 70 år [5]. Patienter over 40 år skal derfor henvises i kræftpakkeforløb til en ØNH-afdeling, uanset om PET-CT eller finnålsbiopsi viser godartede forhold.
Laterale halscyster udredes med UL-undersøgelse og finnålsbiopsi, som typisk vil vise cystevæske med godartede pladeepitelceller. Cystevæsken kan også undersøges for humant papillomvirus (HPV), da forekomst af HPV i cystevæsken giver stærk mistanke om, at det drejer sig om en cystisk metastase fra en oropharynxcancer [6]. Den endelige diagnose stilles ved histologisk undersøgelse af den fjernede cyste.
Ved laterale halscyster er der en risiko for recidiverende infektioner og eventuel abscesdannelse, hvorfor operation anbefales i rolig fase. Operationen foregår i generel anæstesi, og cystevæggen skal bevares intakt under fridissektionen. Dette er særligt er vanskeligt, hvis der har været nylig infektion. Cysten vil typisk ligge i tæt relation til v. jugularis interna, ramus marginalis, n. accessorius, n. hypoglossus og ansa cervicalis. Hvis der samtidig er en fistel, omskæres den ydre åbning ovalt, og fistlen følges til cysten. En indre fistel vil typisk løbe mellem carotis interna og externa inden indmunding i svælget ved tonsillen [2].
Mediale halscyster er de hyppigste medfødte tumorer på halsen med en prævalens på ca. 7% ud fra obduktionsstudier [7]. Den kliniske prævalens er dog meget lavere. I fosterlivet dannes gl. thyreoidea fra et divertikel i bagerste del af tungen og vandrer fra foramen caecum forbi os hyoideum og larynx ned mod den endelige placering på halsen. Den midterste del af thyroideaanlægget vedbliver med at være forbundet til foramen caecum via ductus thyroglossalis. Ved manglende aflukning og tilbagedannelse af ductus thyroglossalis (i 10. fosteruge) kan der opstå en persisterende ductus og eventuelt en medial halscyste [7].
Cysterne kan være lokaliseret på alle niveauer af ductus thyroglossalis’ forløb fra tungebasis til thyreoidea. Hyppigst er de lokaliseret i tæt relation til tungebenet, i midtlinjen, på den anteriore del af halsen. Der mærkes typisk en blød, forskydelig tumor under tungebenet. Tumoren bevæger sig med synkning, og når tungen rækkes ud. Dette i modsætning til f.eks. lymfeknuder i samme område, som ikke bevæger sig ved synkning [8].
Cysterne kan indeholde rester af thyroideavæv, som i sjældne tilfælde kan være det eneste fungerende thyroideavæv. Derfor er UL-undersøgelse obligat, så tilstedeværelsen af gl. thyroidea verificeres inden operation. I meget sjældne tilfælde (< 1%) kan cysten være sæde for thyreoideacancer [9], hvorfor finnålsprøve kan foretages inden operation, hvis der er usikkerhed om diagnosen.
Mediale halscyster kan blive sæde for gentagne infektioner, hvorfor der generelt anbefales operation, når diagnosen stilles. Typisk viser cysten sig i barnealderen eller i teenageårene, men kan ses i alle aldre.
Operation foretages i generel anæstesi gennem en tværincision på niveau med cysten. Cysten fridissekeres op mod os hyoideum. Det er essentielt, at man medtager den midterste del af os hyoideum og forfølger en eventuel ductus bagved op mod tungen. Hvis den midterste del af os hyoideum ikke excideres, er der betydelig risiko for recidiv. Indgrebet er som regel ukompliceret, men recidiv er rapporteret hos ca. 6% [10]. Postoperativ blødning er sjælden, men alvorlig, da det kan medføre bagudforskydning af tungen og kompromitteret luftvej.
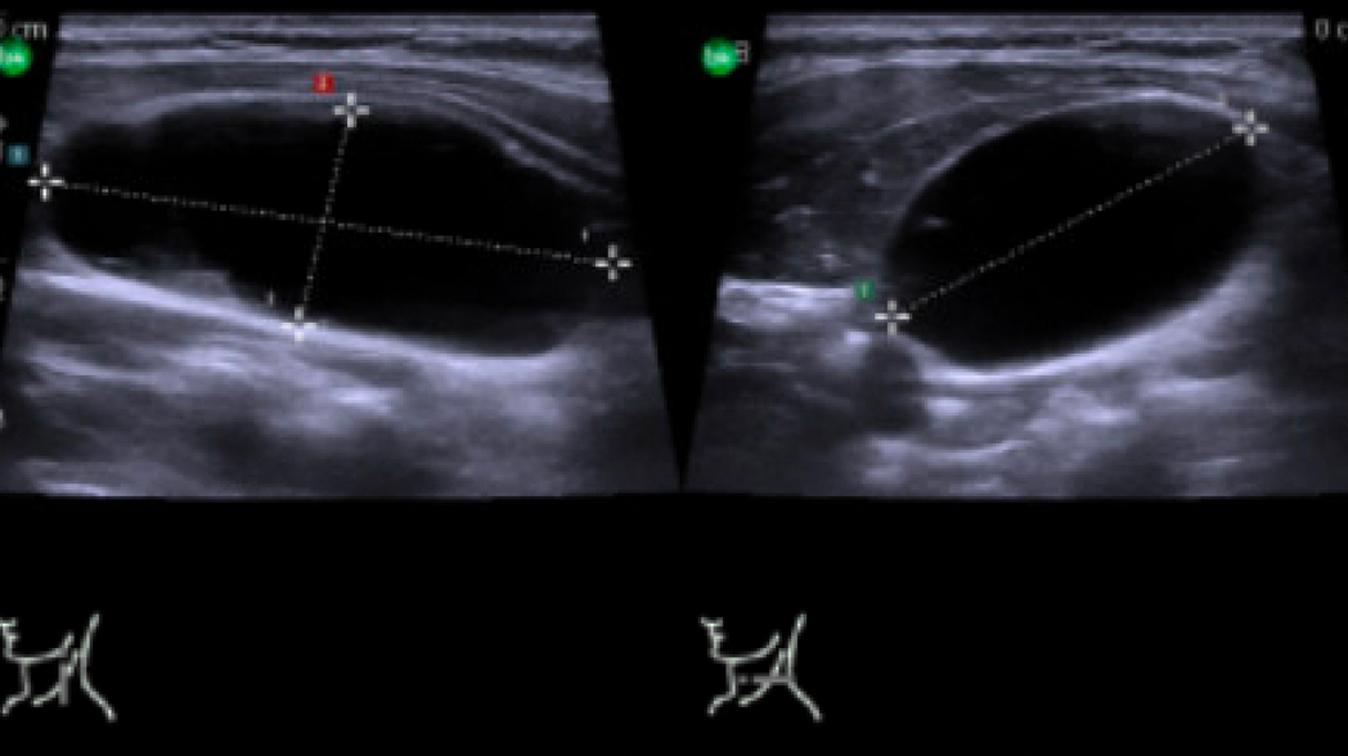
Knuder i gl. thyroidea er hyppigt forekommende og kan findes hos op til 30% af kvinder over 50 år [11, 12]. Knuderne sidder nedadtil på halsen og følger med, når patienten synker. Ved UL-undersøgelse kan morfologien af knuden i gl. thyroidea let vurderes [12], og omkring 15-25% vil ses at være cystiske (Figur 1) [11]. Rene cystiske knuder er med stor sikkerhed benigne og behøver ikke yderligere udredning i form af finnålsaspiration (FNA). Op til 5% af knuderne i gl. thyroidea er symptomgivende, hvor generne typisk er kosmetiske gener eller trykgener [12].
Knuder i gl. thyroidea, hvor der ikke er klinisk malignitetsmistanke (recurrensparese, hurtig vækst eller hård immobil knude), udredes efter retningslinjerne fra Dansk Endokrinologisk Selskab [13] med blodprøver, scintigrafi og UL-skanning. Ved UL-skanning foretages en risikostratificering iht. European Thyroid Imaging Reporting And Data System (EU-TIRADS) [14], og herudfra vurderes, om der er behov for finnålsbiopsi. Rent cystiske knuder er med stor sikkerhed benigne, men blandede cystisk solide knuder skal udredes med FNA af det solide område alt efter EU-TIRADS-score [15].
Den hyppigst udførte behandling for symptomgivende thyroideacyster har i Danmark været hemityroidektomi. Indgrebet foretages i generel anæstesi, medfører en cikatrice på halsen og risiko for infektion, recurrensparese (1-4 %) [16], og hypotyroidisme (19-27%) [17].
Patienter med simple cyster kan i stedet for operation tilbydes minimalt invasiv behandling i form af ethanol- eller laserablation, hvis simpel aspiration har medført recidiv. Ethanolablation udføres UL-vejledt i lokalanæstesi og består i UL-vejledt tømning af cysten og efterfølgende instillation af 97% ethanol, som efterfølgende aspireres igen. Proceduren foretages ambulant og medfører omkring 80% volumenreduktion samt bedring af patientrapporteret livskvalitet [18-20]. Behandlingen har få risici, og bivirkninger med forbigående dysfoni ses kun i sjældne tilfælde (< 1%) [19, 20].
Ethanolablation er således anbefalet som førstevalg ved behandling af symptomgivende cystiske thyroideadenomer i både europæiske og amerikanske retningslinjer [21, 22]. Ethanolablation [18] udføres dog stadig ikke rutinemæssigt på alle centre i Danmark, men bør overvejes til patienter med symptomgivende solitære cystiske thyroideaknuder.
Vaskulære malformationer er medfødte misdannelser i blod- og lymfekar. De klassificeres efter International Society for the Study of Vascular Anomalies-(ISSVA) klassifikationen [23] efter de involverede kar i kapillære, venøse, arteriovenøse, lymfatiske og blandede malformationer.
Som cyster på halsen ses typisk de makrocystiske lymfatiske malformationer (Figur 2), tidligere benævnt cystiske hygromer eller lymfangiomer. De er sjældne, incidensen er angivet til at være 17 pr. 100.000 levendefødte. [24]. Lymfatiske malformationer er oftest forårsaget af somatiske mutationer i PIK3CA [25].
Cysterne kan være fra helt små til meget store, og de er som regel bløde ved palpation. Ved UL-skanning ses helt tyndvæggede anekkoiske cyster, og ved aspiration fås klar strågul væske, der ved cytologisk undersøgelse indeholder lymfocytter. MR-skanning bruges i udredningen til at bekræfte diagnosen og til at fastslå udbredelsen.
Større cyster kan give kosmetiske gener og trykgener. Kirurgisk behandling er ofte en mulighed, og endvidere er der mulighed for behandling med skleroterapi med picibanil (OK432) eller bleomycin. Ved skleroterapi tømmes cysten UL-vejledt, og efterfølgende injiceres den skleroserende medicin. Picibanil, som anvendes i Danmark, har generelt vist gode resultater og er uden større risici, men der er oftest en del bivirkninger i form af feber, hævelse, smerter og alment ubehag. Valg af behandlingen afhænger af lokalisation, morfologi, størrelse samt af patientpræference [24, 26].
Parathyroideacyster udgør < 1% af udfyldninger på halsen. [27]. De er typisk lokaliseret lige kaudalt for gl. thyroidea og hyppigst på venstre side, men kan forekomme hvor gl. parathyroidea ses [28]. Ved aspiration ses der klar vandig væske, der er typisk ikke celler ved cytologi, men der kan måles parathyroideahormon (PTH) ved undersøgelse af væsken. Ved fund af en parathyroideacyste undersøges der for hyperparatyroidisme ved måling af PTH samt ioniseret calcium i plasma. Cysterne er oftest asymptomatiske, men kan give kosmetiske gener eller trykgener. Ved gener er behandlingen kirurgisk. Ethanolablation er beskrevet, men evidensen for dette er sparsom [28].
Spytkirteltumorer (fra gll. parotis, submandibularis eller lingualis) kan også være cystiske og skal altid udredes med UL-skanning ved ØNH-læge og FNA for at udelukke malignitet. Warthins tumor i gl. parotis er en hyppigt forekommende benign tumor, som kan være cystisk. Warthins tumorer ses typisk hos ældre, hyppigst hos mænd og hos rygere. De vil typisk ligge i nedre pol af parotis under øret. Diagnosen Warthins tumor stilles ved finnålsbiopsi, og behandlingen er kirurgisk ved gener. Operationer i gl. parotis skal pga. nærheden af n. facialis udføres af kirurger med erfaring i parotiskirurgi [29].
Cyster i spytkirtelvæv kan også skyldes spytretention pga. sialolithiasis/sialoadenitis, hvortil den akutte obstruktion skal behandles for at give afløb. En cystisk udfyldning foran gl. submandibularis kan skyldes en dykkerranula, som er en ekstravasationscyste fra gl. sublingualis, der vokser igennem eller forbi muskulaturen i mundbunden. Ved aspiration ses klar trådtrækkende væske. Behandlingen er kirurgisk og består af fjernelse af gl. sublingualis fra mundhulen og eventuelt cervikal adgang med eksstirpation af cysten [30].
Cyster på halsen er oftest benigne og skal udredes ved en ØNH-læge med klinisk undersøgelse og UL-skanning for at bestemme typen af cysten. Ved fund af laterale halscyster hos personer over 40 år, skal disse udredes for malignitet i kræftpakkeforløb. Ved symptomgivende benigne cyster kan behandling overvejes. Dette foregår i ØNH-kirurgisk regi og kan være kirurgisk behandling eller minimalt invasiv behandling i form af skleroterapi, afhængig af typen af cyste.
Korrespondance Mikkel Kaltoft. E-mail: Mikkel.kaltoft.01@regionh.dk
Antaget 6. januar 2023
Publiceret på ugeskriftet.dk 27. februar 2023
Interessekonflikter Der er anført potentielle interessekonflikter. Forfatternes ICMJE-formularer er tilgængelige sammen med artiklen på ugeskriftet.dk
Artikelreference Ugeskr Læger 2023;185:V10220661
Mikkel Kaltoft, Mads Georg Stage, Tobias Todsen & Christoffer Holst Hahn
Ugeskr Læger 2023;185:V10220661
Different congenital and acquired lesions can present as a cystic mass of the neck. The diagnostics and treatment of these is described in this review. Ultrasound and fine-needle aspiration biopsy are essential in the diagnostic workup of neck cysts, and especially cysts located laterally in the neck in adults over 40 years of age require further examination, due to the risk of malignancy. Treatment of the cysts depends on the type and location and can consist of aspiration, surgery, and sclerotherapy. Especially cystic thyroid nodules and macrocystic lymphatic malformations may be treated with schlerotherapy.